Досьє на збудників
Згідно з сучасними визначеннями, пневмонія – це гостре інфекційне захворювання з осередковим ураженням респіраторних відділів легень та наявністю запального ексудату в альвеолах. Розрізняють позалікарняні (негоспітальні, домашні) та нозокоміальні (внутрішньолікарняні) пневмонії. Працівникам аптек у своїй повсякденній практиці доводиться зіштовхуватися здебільшого з першими.
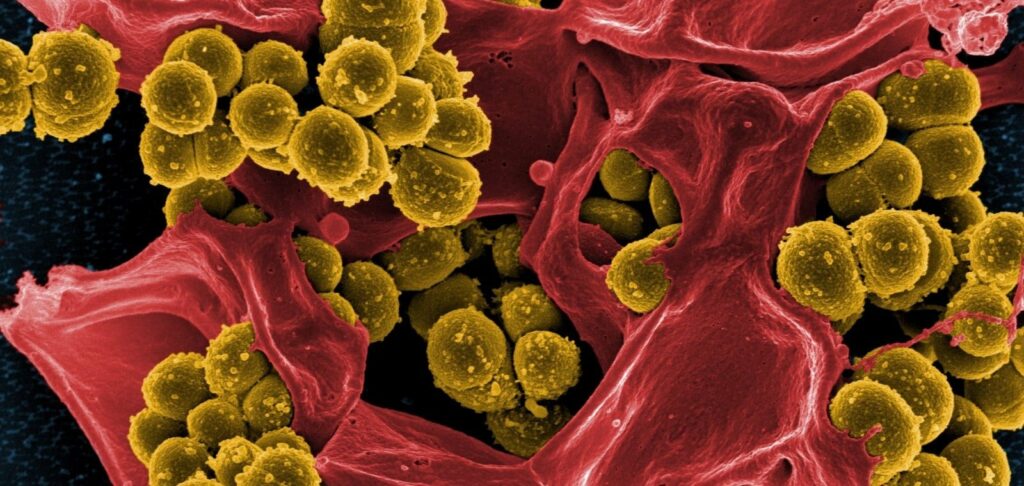
Найчастіше збудниками пневмоній стають патогенні мікроорганізми, які мешкають на слизових оболонках верхніх дихальних шляхів. Серед них лідирує пневмокок – Streptococcus pneumoniae. На другому місці – мікоплазма Mycoplasma pneumoniae та хламідія Chlamydophila pneumoniae. Рідше запалення легенів викликають гемофільна паличка Haemophilus influenzae, золотистий стафілокок Staphylococcus aureus, клебсієлла Klebsiella pneumonia. У поодиноких випадках винуватцями захворювання є легіонелла Legionella pneumophila, синьогнійна паличка Pseudomonas aeruginosa, ентеробактері, інші бактерії та віруси. Взимку минулого року в Україні циркулювали три штами вірусу грипу, зокрема H1N1, який також називають «свинячим». Він здатний викликати первинну вірусну пневмонію з блискавичною течією та високою летальністю.
У 25–60% випадків точно встановити етіологію пневмонії не вдається. Однією з причин цього є те, що у більшості хворих виявляється одночасно кілька видів патогенної мікрофлори та вірусно-бактеріальні асоціації, тобто. мікст-інфекція.
В останнє десятиліття особливу тривогу у медиків всього світу викликають коронавіруси, здатні призвести до тяжкої пневмонії, летальність за якої сягає 35%. Вперше коронавірус був виділений від курчат у 1937 році. Від людини з симптомами гострої респіраторної інфекції вона була отримана майже через тридцять років – у 1965 році. Незабаром ці нові віруси тварин і людини об’єднувалися в окреме сімейство коронавірусів – Coronaviridae (CoV). Таку назву вони отримали через те, що їх зовнішня оболонка має білкові ворсинки, які на вигляд нагадують зубці сонячної корони під час затемнення (від лат. corona – вінець). Коронавіруси містять найбільший РНК-геном серед усіх відомих на сьогоднішній день вірусів.
У минулому столітті коронавіруси виявляли у 4-10% хворих на ГРВІ і вони не вважалися небезпечними збудниками. Ситуація кардинально змінилася в 2002 році, коли в Китаї були зареєстровані перші випадки важкого гострого респіраторного синдрому (SARS) з розвитком пневмонії, яку називали «атиповою». Ще більше становище погіршилося з появою епізодів близькосхідного респіраторного синдрому (англ. Middle East respiratory syndrome, MERS) у 2012 році в Саудівській Аравії. Збудниками летальних пневмоній стали бета-коронавіруси SARS-CoV та MERS-CoV.
Коронавірусна інфекція поширена повсюдно. Піки захворюваності SARS-CoV-інфекцією реєструються взимку та напровесні. Діти хворіють у 5-7 разів частіше, ніж дорослі. Як і інші респіраторні інфекції, коронавіруси передаються переважно повітряно-краплинним та контактним шляхом. Джерелом інфекції є хворі люди та вірусоносії, а ось її природним резервуаром – кажани. Від них вірус потрапляє до організму тварин сімейства віверрових. Це дрібні ссавці, яких жителі Південно-Східної Азії часто вживають у їжу. Одні з представників сімейства – мангусти та сурикати. Передбачається, що в організм людини SARS-CoV потрапляє при вживанні недостатньо термічно обробленого м’яса інфікованої тварини.
Збудник близькосхідного респіраторного синдрому MERS-CoV виявили у верблюдів. Вже підтверджено, що зараження людини при прямому контакті з тваринами можливе лише в поодиноких випадках. Вища ймовірність інфікування при вживанні непастеризованого верблюжого молока та напівсирого м’яса верблюдів. Небезпечний також контакт із кров’ю та сечею заражених тварин. Від людини до людини коронавірус MERS передається традиційним повітряно-краплинним та контактним шляхом. Наразі випадки близькосхідного респіраторного синдрому зареєстровані у 25 країнах світу. Найчастіше ця інфекція реєструється у дорослих (98%), середній вік хворих – 50 років.
Симптоми та діагностика
Для пневмонії характерний гострий початок. У пацієнтів різко підвищується температура тіла до дуже високих цифр, з’являється озноб, виражена слабкість, біль у м’язах та суглобах, грудній клітці, головний біль, відчуття нестачі повітря. На початку захворювання кашель може бути зовсім незначним, але в міру прогресування запалення він стає більш нав’язливим. Поява «іржавого» мокротиння з прожилками крові, болю в грудній клітці на висоті вдиху при наростаючій слабкості та інтоксикації – найбільш характерні ознаки крупозної пневмонії, при якій розвивається запалення всієї частки легені та уражається плевра. Найчастіше її причиною є пневмокок. Подібні симптоми зі швидким наростанням дихальної недостатності та порушенням функцій нервової системи аж до галюцинацій та втрати свідомості спостерігаються при легіонельозній пневмонії. Для важких коронавірусних респіраторних синдромів характерно супутнє ураження печінки, нирок та кишечника. Перебіг пневмонії, спричиненої мікоплазмою або хламідіями, зазвичай буває більш стертим, з мінімальними симптомами органів дихання.
Діти раннього віку пневмонії іноді складно вчасно розпізнати. Не дарма педіатри кажуть, що у них запалення легень краще видно, ніж чути. Це з анатомо-фізіологічними особливостями дитячого організму. Запідозрити пневмонію у малюків можна за наростаючою задишкою, утрудненим диханням, блідим шкірним покривам з сіруватим відтінком, важкого загального стану з вираженою млявістю.
Вирішальне значення у діагностиці пневмоній мають характерні шуми та хрипи у легенях при аускультації та дані рентгенологічного дослідження у динаміці. З метою уточнення етіології захворювання проводять дослідження мокротиння, слизу із верхніх дихальних шляхів, бронхіального секрету на бактерії, віруси, грибки. Виявлення коронавірусів SARS-CoV і MERS-CoV методом полімеразної ланцюгової реакції можливе поки лише в кількох лабораторіях світу. Для оцінки ступеня запалення та стану внутрішніх органів обов’язковий постійний контроль показників периферичної крові та біохімічних показників.
Особливості терапії
Основа терапії запалення легень – антибіотики широкого спектра дії. Їх рекомендується призначати якомога раніше при встановленні діагнозу і навіть за підозри на пневмонію. Препаратами першої лінії вибору вважаються антибіотики пеніцилінового ряду, комбінації амоксициліну з клавулановою кислотою та сульбактамом, цефалоспорини другого та третього покоління. Альтернативними препаратами є респіраторні фторхінолони (левофлоксацин, моксифлоксацин). Макроліди показані пацієнтам з непереносимістю бета-лактамів та при підозрі на мікоплазмову або хламідійну пневмонію. Тяжкий перебіг захворювання та недостатня ефективність спочатку призначених антибіотиків – показання до застосування карбапенемів, цефалоспоринів четвертого покоління, аміноглікозидів та ін.
При тяжкому перебігу захворювання та вказівках на перебування у місцевості або медичному закладі, де були виявлені випадки коронавірусної інфекції, показано введення рибавірину в комбінації з інтерферонами альфа-2-бета. Ефективність інших засобів та озельтамівіру при вірусних пневмоніях активно вивчається фахівцями всього світу.